Dare senso al mal di schiena e alla paura correlata al dolore PARTE 1

Dal dolore senza senso all’evitamento da paura.
Il dolore ha un senso? che senso diamo al dolore? Siamo abituati a pensare al dolore come a un segnale, un output. Il dolore non è però soggetto alle regole del codice binario e l’output è influenzato principalmente dal significato che attribuiamo all’esperienza dolorosa. Quando questa diventa cronica? Quanto incide la paura nell’attribuire un significato a questa esperienza? Queste le domande che ci hanno condotto alla lettura dell’articolo di cui vi facciamo una sintesi. Per noi rivoluzionario!!
“Making Sense of Low Back Pain and Pain-Related Fear.
Bunzli S, Smith A, Schütze R, Lin I, O’Sullivan P JOSPT, 2017″
Entriamo nell’articolo!
La paura che deriva da un’esperienza dolorosa, come il mal di schiena, è un elemento fondamentale alla base del processo di cronicizzazione. Quanti dei nostri pazienti sono spaventati? La maggior parte di noi professionisti pensa che la paura sia un problema psicopatologico, per cui le persone soggette a catastrofizzazione rimangono intrappolate in un circolo vizioso di evitamento, dolore e disabilità come ci dimostra il modello da evitamento (il Fear Avoidance Model, FAM).
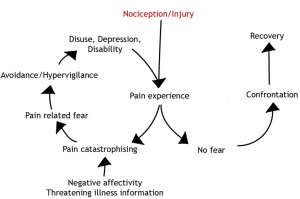
IL MODELLO DA EVITAMENTO SCHEMATIZZATO
Eppure, se ci si riflette bene, la paura è una risposta di buon senso al dolore, è un meccanismo normale per proteggere la parte del corpo danneggiata il meccanismo per il quale si protegge una parte del corpo “danneggiata”.
Il modello da evitamento della paura applicato al LBP ci spiega molto bene come il paziente, che ha un primo episodio di lombalgia, se intraprende un percorso di rientro all’attività normale, in assenza di meccanismi di catastrofizzazione, guarisce. Non ci spiega però il percorso che deve intraprendere il paziente intrappolato nel circolo vizioso dell’evitamento.
Se alla base dell’evitamento c’è la paura correlata al dolore, come possiamo intervenire su questa?
E’ compito nostro? Ci può aiutare il modello da evitamento?
Innanzitutto bisogna capire attraverso quali processi si dà senso all’esperienza dolorosa.
Il FAM ad esempio descrive solo una modalità attraverso cui si dà un senso all’esperienza dolorosa, la catastrofizzazione, influenzata da soli due fattori, emozioni negative e informazioni minacciose sulla propria patologia.
C’è un altro modello che può esserci utile, il COMMON SENSE MODEL (CSM, di Howard Leventhal).
Questo modello include i principali modelli per la creazione di senso, ma anche i costrutti chiave che influenzano i comportamenti nelle problematiche muscoloscheletriche.
L’articolo che vi proponiamo si basa su dati qualitativi e ha l’obiettivo di illustrare come il CSM sia una struttura utile ad assistere i fisioterapisti nell’interpretare i processi di creazione del senso coinvolti nel ciclo paura-evitamento e come questi possono essere modificati per facilitare la riduzione della paura.
Questo studio ha preso in considerazione 36 individui con LBP (dolore per 6 o più mesi non attribuito ad altre patologie sottostanti o anomalie strutturali) e alti livelli di paura (score > 40 alla Tampa Scale of Kinesiophobia), Sono state registrate le narrazioni personali alla baseline e a 4 mesi.
Il Common Sense Model nasce negli anni ’60 nelle prime ricerche che indagavano il ruolo della paura negli interventi in promozione della salute, per esempio nella cessazione del fumo. Da lì il CSM è stato preso a modello per molte condizioni croniche come il diabete, l’ipertensione, l’osteoartrite, le patologie cardiache.
Secondo il CSM quando sperimentiamo una condizione di dolore/patologia cerchiamo di dargli un senso creando una rappresentazione cognitiva, basata sulle nostre convinzioni esistenti, ad esempio quelle pregresse sul LBP, nel caso di un episodio di mal di schiena.
Ci chiederemo:
- Cos’è quel dolore? (credenze d’identità)
- Che cosa l’ha causato? (credenze di causa)
- Quali conseguenze avrà questo dolore? (credenze di conseguenza)
- Quanto bene posso controllare questo dolore? (credenze di controllo)
- Quanto durerà? (credenza di linea temporale)
Ognuna di queste dimensioni di credenza è poi radicata nei nostri contesti sociali, personali, culturali ed è influenzata dalle precedenti esperienze di LBP, sia dirette che indirette, costantemente aggiornate con nuove informazioni provenienti da tante fonti, media, clinici e dalle percezioni corporee.
Il come rappresenteremo il nostro LBP influenzerà il che cosa faremo. Ad esso seguirà un processo di autoregolazione in cui viene valutato l’esito della risposta di adattamento (coping.) Questa valutazione alimenta la rappresentazione del LBP per guidare le risposte future. Se l’esito della risposta di coping va verso l’obiettivo guarigione (no riacutizzazioni) allora la rappresentazione è considerata utile, in caso di non risoluzione invece la rappresentazione verrà riaggiornata e la risposta adeguata di conseguenza.
Ovviamente come rappresentiamo il nostro LBP influenza anche la nostra risposta emozionale ai sintomi.
Ci chiediamo per esempio: come mi sento con questo dolore e cosa devo fare per stare meglio? La letteratura ci dice che i sintomi sentiti come incontrollabili, imprevedibili o che hanno conseguenze importanti sono considerati minacciosi e innescano paura. La paura scatena ancora più preoccupazione.
Una continua interazione tra fattori cognitivi, comportamentali e contestuali rende la rappresentazione qualcosa di dinamico, in continuo aggiornamento, che influenza il comportamento in corso.
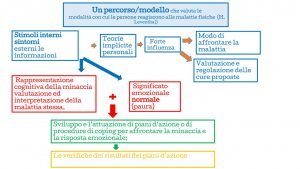
CSM MODEL
Il CSM è una vera e propria struttura per comprendere la paura correlata al dolore.
Come dicevamo all’inizio la paura è una risposta di buon senso correlata ad una rappresentazione minacciosa del LBP. I pazienti dello studio descrivevano il loro mal di schiena in relazione alle 5 dimensioni del dolore descritte prima.
Ecco le loro descrizioni.
“La spina dorsale è il centro del nostro corpo. Tutti i nervi e tutto passa dalla colonna. Sorregge la tua struttura e la tiene insieme” (donna 39 anni, LBP da 6 mesi)
“Non lo so che cosa lo causa, non so che cosa faccio per aumentarlo e questo mi spaventa” (donna, 61 anni, 6 mesi di LBP)
“Se faccio qualcosa alla mia schiena e la danneggio, invecchia e non sarò più in grado di muovermi, camminare, spostarmi e sarà invalido” (donna 51 anni, 2 anni di LBP)
“Non voglio vivere con questo dolore. Sono stressato, non ce la faccio più, non trovo soluzioni. Questo non va bene” (donna di 53 anni, 2 anni di LBP)
“Questo dolore mi spaventa tantissimo, perché non so se saprò gestirlo in futuro. Cosa sarò in grado di fare nel futuro? Come potrò occuparmi di mio figlio?” (donna, 53 anni 2 anni di LBP)
Dal punto di vista del CSM se a una persona con LBP si dice di non fare quel movimento perché ciò potrebbe danneggiare la sua schiena, sarà buon senso non fare quel movimento e modificare quell’attività. Questa rappresentazione verrà mantenuta finché non ci saranno altri segnali perché considerata valida.
“Mi è stato detto spesso dai miei genitori di stare composto e di non portare pesi perché abbiamo una storia familiare di problemi alla schiena” (33 anni donna 12 anni di LBP)”
“Il fisioterapista mi ha detto di non sedermi così e di non piegarmi in avanti. Io l’ho fatto per un paio di anni” (45 anni, donna, 12 anni di LBP)
I pazienti ad un certo punto cercano aiuto, con l’aspettativa di un percorso lineare: diagnosi-trattamento-guarigione. Questa aspettativa è basata sull’ipotesi che ci sia una diretta correlazione tra gravità del dolore percepito e gravità del danno anatomico(patologia), mentre la letteratura dimostra che nella maggior parte dei casi questa relazione non è vera.
I partecipanti allo studio, a diversi livelli della loro ricerca di cure, possono essere suddivisi in 4 gruppi:
- Quelli che non ricevono una diagnosi, motivo per cui non possono intraprendere un percorso di diagnosi-trattamento-guarigione. Senza una diagnosi per il loro dolore i pazienti restano dubbiosi sulla legittimità del loro dolore.
- Hanno ricevuto una diagnosi di una patologia sottostante, che può spiegare il loro dolore, ma la patologia in questione non è risolvibile.
- Ricevono una diagnosi ed entrano nel percorso diagnosi-trattamento-guarigione, ma la loro aspettativa di guarigione non è soddisfatta
- Hanno ricevuto una diagnosi più di carattere biopsicosociale, ma non sono sostenuti nell’individuare strategie per tenere sotto controllo il dolore
In ciascuno di questi casi, la discrepanza tra le aspettative di cura e i risultati ottenuti ha portato ad un’esperienza di LBP che non aveva senso:
“Ti senti come se avessi perso la faccia, davanti a tutti quei test negativi e il dottore che pensa che sia tutto nella tua testa…ma immagino che quando non ci sia nulla, come si può curarlo?”
“Perché un legamento di un ginocchio può essere guarito e uno della schiena no? Cosa fa queste articolazioni diverse?”
“Quando il dolore riacutizzava, dicevano: si sta rimanifestando il tuo problema di disequilibrio muscolare” Ma avevo fatto CrossFit per 7 settimane e Pilates da 11 settimane. Insomma non poteva essere quello. Non aveva senso!”(33 anni, donna, 6 mesi di LBP)
“Quello che mi dice lo psicologo ha senso. CI sono volte in cui solo pensare di fare un’attività, improvvisamente mi viene male. Non ho fatto nulla, ma il dolore è lì! Ho capito che il mio sistema nervoso è ferito, ma come posso controllarlo?”
Se la paura è una risposta emozionale comune ad una minaccia, l’evitamento è il meccanismo che a breve termine ripristina l’equilibrio emotivo riducendo la paura, ma questo meccanismo fa perdere al soggetto l’opportunità di esposizioni positive e può rinforzare l’incoerenza rispetto alle varie dimensioni del dolore: l’identità, la causa, le conseguenze, la durata, il controllo dei sintomi. Si innesca un circolo vizioso in cui l’evitamento da paura rinforza una rappresentazione incoerente del LBP che rinforza l’evitamento da paura. Questo innesca depressione, ansia, sensazione di “essere in bilico”.
Come uscirne?
Tra qualche giorno pubblicheremo la seconda parte dell’articolo, per capire come uscire da questo circolo vizioso.
Ci piacerebbe intanto sapere cosa ne pensate nei commenti.
Bibliografia:
Bunzli S, Smith A, Schütze R, Lin I, O’Sullivan P. Making Sense of Low Back Pain and Pain-Related Fear. J Orthop Sports Phys Ther. 2017 Sep;47(9):628-636. doi: 10.2519/jospt.2017.7434. Epub 2017 Jul 13. PMID: 28704621.
